
O DRG – Grupos de Diagnósticos Relacionados (do inglês Diagnosis Related Groups) – é uma metodologia de categorização de pacientes internados em hospitais, de acordo com sua complexidade assistencial.
A partir deste agrupamento de riscos de saúde é possível uma série de desdobramentos na gestão da sinistralidade de um plano de saúde, por parte da operadora.
Neste trecho do capítulo escrito por Raquel Marimon para o livro DRG Brasil – Transformando o sistema de saúde brasileiro e a vida das pessoas, a atuária trata do que este conceito significa para uma operadora de planos de saúde privados e para toda a cadeia que envolve a saúde suplementar, em especial sobre o benefício da padronização nos processos de cobrança de conta hospitalar.
Primeiramente, vamos entender o que é sinistralidade. Sinistralidade é a relação entre despesa assistencial e receita de um plano de saúde, sendo medida por uma equação simples, onde:
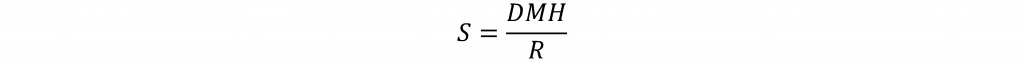
A receita é exatamente o valor arrecadado pelo plano de saúde para dar cobertura ao previamente estabelecido no contrato.
Já o conjunto de despesa médica hospitalar (DMH) corresponde a um conjunto amplo de todas as despesas inerentes à atenção de saúde demandada pelo indivíduo, que é beneficiário deste plano de saúde. DMH abrange não somente as despesas com médicos e hospitais, pois inclui outros serviços necessários para o cuidado efetivo, tais como: fisioterapia, procedimentos de diagnose e terapia, dentre outros.
A partir da sinistralidade bem gerida, é possível manter os padrões de custo dos planos de saúde mais próximos da inflação geral ou até mesmo obter redução deste custo final, maximizando sua margem sobre o valor de venda dos produtos ou ainda comercializando produtos mais atrativos para o consumidor final.
Vejamos, a seguir, 5 formas com que uma operadora de plano de saúde pode otimizar o uso da ferramenta DRG para atingir estes objetivos.
Muitas organizações hospitalares já colhem os benefícios de um modelo de gestão baseado em indicadores claros, que visam trazer o efeito econômico e de desempenho assistencial para as reuniões de tomada de decisão, deslocando do subjetivismo para a objetividade.
Para a operadora de planos de saúde, o DRG, por ser uma ferramenta de agrupamento de eventos assistenciais de forma organizada por tipo de diagnóstico clínico, pode viabilizar a comparabilidade de desfechos entre os distintos prestadores de atenção à saúde, bem como seu custo.
Atualmente o segmento avalia muito mais o tempo de permanência hospitalar, valor de diária, sobretaxa em materiais e medicamentos e mais um ou outro indicador. Porém, a diversidade de estrutura de tabelas para cobrança no modelo por serviço (FFS - Fee For Service) mantém a distância entre estes indicadores e uma gestão eficaz de eventos assistenciais.
Com a adoção da categorização dos eventos relacionados a tratamentos em regime de internação hospitalar pelo critério DRG fica viável a análise de indicadores objetivos relacionados ao tempo de permanência hospitalar entre pacientes com a mesma condição de saúde na data da admissão, bem como analisar seus desfechos clínicos por entidade hospitalar.
A iniciativa de transformar este critério de agrupamento de serviços em produtos, com desfecho clínico mensurável, em sistema remuneratório é uma tendência, mas não é condicionante para seu uso, podendo a operadora se beneficiar de diversas formas que transcendem a aplicação como ferramenta de remuneração.
Já para a entidade hospitalar o maior benefício em passar a tratar os dados de seus pacientes por estes critérios é adquirir conhecimento dos diferentes desfechos clínicos por equipe de profissionais e até a possibilidade de comparar estes desfechos com um banco de dados do mercado.
Quando falamos em desfecho clínico estamos abordando alguns dos principais indicadores que facilmente pode-se obter com a implantação do DRG:
Adicionalmente, as operadoras podem avaliar, para cada produto classificado em um DRG, o custo final do tratamento. Assim será possível estabelecer uma relação verdadeira de custo-benefício entre o investimento com o tratamento versus o desfecho clínico, estabelecendo comparabilidade entre produtos de diferentes entidades. Isto é medir valor em saúde.
Neste sistema de gestão, a tomada de decisão passa a ter suporte técnico, seja para indicação de determinados recursos assistenciais para procedimentos específicos, como para redefinir o contrato com o prestador, considerando os eventos assistenciais que geram maior valor em saúde para seus clientes.
A operadora de planos de saúde tem prerrogativa de autorizar previamente os eventos de internação hospitalar quando demandados por seus beneficiários.
Embora os valores envolvidos sejam significativos e as oportunidades de mitigar o risco assistencial seja importante, não há na prática da auditoria médica um critério normatizado, ficando muitas vezes sob o julgamento individual do profissional que está avaliando o procedimento. Além disso, sua abordagem e conduta não estão previamente definidas, podendo o objeto da discussão ter diferentes desfechos e estar sujeito a uma infinidade de subjetividades e interpretações.
A organização de dados de internação pela metodologia DRG permite à operadora ter uma estimativa prévia de tempo de permanência, custo final do evento, e mesmo todos os atendimentos mais comumente associados ao tratamento daquele diagnóstico. Assim, ao receber pedido de autorização prévia para determinado evento, a OPS poderá autorizar o número de diárias e demais eventos associados em razão de um método de agrupamento baseado na análise histórica de sua carteira de dados ou mesmo por parâmetros de mercado, se ela se utilizar de bureau de dados que permita esta comparabilidade.
Assim, a análise individualizada dos casos poderá ser selecionada por meio de sistema, direcionando para esta análise apenas os casos que fogem do padrão esperado, viabilizando a equipe de auditoria médica um efetivo acompanhamento durante o período de internação e não apenas a revisão da conta médica após o evento já ter ocorrido.

O DRG pode ser utilizado como uma ferramenta de gestão do sinistro em internação hospitalar durante o período de internação, e não apenas após a apresentação da conta por parte do prestador de serviço. Após concedida a autorização prévia para o evento utilizando a ferramenta DRG já se tem uma estimativa do valor da conta hospitalar, bem como o conjunto de eventos que ocorrem com maior prevalência para este perfil de paciente com o mesmo agrupamento de diagnóstico e tratamento. Assim é possível, mediante alertas automatizados em sistema, uma gestão efetiva da sinistralidade, priorizando os casos mais relevantes para acompanhamento e gestão por parte da equipe de revisão de contas médicas e auditoria prévia, promovendo um trabalho conjunto destes times.
O monitoramento do tempo de permanência hospitalar é um importante indício de bom uso dos recursos de saúde suplementar que estão à disposição dos beneficiários. Embora não caiba ao beneficiário decidir seu tempo de permanência durante uma internação hospitalar, sendo esta uma responsabilidade do médico assistente, não é o tempo efetivo de estadia que traz grande impacto para a sinistralidade dos planos de saúde, mas sim o que pode ocorrer durante esta estadia. É comum que as intercorrências e condições adquiridas sejam o principal motivo de uma permanência mais prolongada, gerando novos motivos para a estadia hospitalar e necessidade de tratamentos e procedimentos diagnósticos adicionais.
É por este motivo que a medida de número de dias de internação por agrupamento DRG é um indicador tão importante de desempenho para a operadora de plano de saúde, porque significa uma conta hospitalar menor, e principalmente que o paciente teve alta em condição de saúde melhor do que a condição de internação, que é o objetivo final da internação em si.
É comum, para quem associa o DRG a um método de pagamento, imaginar que ele corresponde ao que conhecemos como um pacote hospitalar. Os pacotes são um meio de remuneração de serviços na área de saúde, sendo previsto um conjunto de itens e serviços de saúde que o compõem. Por exemplo: um pacote para determinada cirurgia terá na sua cobertura um determinado número de diárias, um certo conjunto de medicamentos, os honorários associados ao procedimento principal considerando toda equipe médica, bem como todos os exames e demais procedimentos que são comuns no período pós-cirúrgico daquele procedimento. A principal diferença com relação ao modelo refere-se ao fato de que qualquer evento necessário durante a internação hospitalar deste paciente que não estiver previamente estabelecido na contratação do pacote de serviços será cobrado a parte pelo hospital, no modelo de remuneração por procedimento (FFS – fee for service). Quando falamos de DRG como modelo de remuneração, cabe ao hospital estabelecer o preço deste conjunto de coberturas, desenvolver avaliação e cálculo atuarial para cada risco que deseja assumir neste modelo de remuneração.
Para a operadora, a adoção de pacotes ou remuneração baseada em DRG poderá trazer diversos benefícios no processo de apuração de remuneração do prestador hospitalar, tais como:
A partir do DRG também é possível obter uma série de indicadores de desempenho de entrega de saúde, baseada em desfecho clínico e ao custo assistencial final – ou seja, no valor em saúde entregue ao paciente.
Tomando estes indicadores como referência, é possível estabelecer novas metas qualitativas com a rede de prestadores hospitalares, premiando os prestadores que atingem excelência, criando um sistema motivacional para que a rede de atendimento disponibilizada a seus clientes viva o ciclo da melhoria contínua.
Esta iniciativa pode ser efetiva até mesmo com o compartilhamento de resultados econômicos resultantes da melhoria dos resultados assistenciais da carteira de clientes.
Créditos/Referências:




Direitos autorais: CC BY-NC-SA
Permite o compartilhamento e a criação de obras derivadas. Proíbe a edição e o uso comercial. É obrigatória a citação do autor da obra original.
(31) 3241-6520 | grupoiagsaude@grupoiagsaude.com.br




Direitos autorais: CC BY-NC-SA
Permite o compartilhamento e a criação de obras derivadas. Proíbe a edição e o uso comercial. É obrigatória a citação do autor da obra original.

